Antibabypillen für die Behandlung: Ovral 300mcg Norgestrel Verwendung, Nebenwirkungen, Stärke und Dosierung. Preis in Online-Apotheke. Generika medikamente rezeptfrei.
LO/OVRAL®-28 (Norgestrel und Ethinylestradiol) Tabletten
Patienten sollten darauf hingewiesen werden, dass orale Kontrazeptiva nicht vor der Übertragung von HIV (AIDS) und anderen sexuell übertragbaren Krankheiten (STDs) wie Chlamydien, Herpes genitalis, Genitalwarzen, Gonorrhoe, Hepatitis B und Syphilis schützen.
BEZEICHNUNG
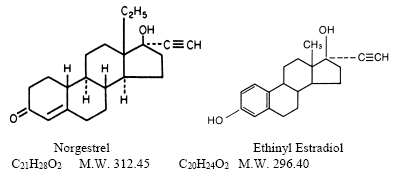
Jede LO/OVRAL 300-mcg-Tablette enthält 0,3 mg Norgestrel (dl-13-beta-ethyl-17-alpha-ethinyl-17-beta-hydroxygon-4-en-3-on), ein vollsynthetisches Gestagen, und 0,03 mg von Ethinylestradiol, (19-nor-17α-pregna-1,3,5(10)-trien-20-in-3,17-diol). Die inaktiven Inhaltsstoffe sind Cellulose, Lactose, Magnesiumstearat und Polacrilin-Kalium.
INDIKATIONEN
Orale Kontrazeptiva sind zur Verhütung einer Schwangerschaft bei Frauen indiziert, die sich dafür entscheiden, dieses Produkt als Verhütungsmethode anzuwenden.
Orale Kontrazeptiva sind hochwirksam. Tabelle I listet die typischen Raten ungewollter Schwangerschaften für Anwenderinnen von kombinierten oralen Kontrazeptiva und anderen Verhütungsmethoden auf. Die Wirksamkeit dieser Verhütungsmethoden, mit Ausnahme der Sterilisation, des IUP und der Implantate, hängt von der Zuverlässigkeit ab, mit der sie angewendet werden. Die korrekte und konsistente Anwendung von Methoden kann zu niedrigeren Ausfallraten führen.
DOSIERUNG UND ANWENDUNG
Um eine maximale kontrazeptive Wirksamkeit zu erreichen, muss Lo/Ovral 300 µg genau nach Anweisung und in Abständen von nicht mehr als 24 Stunden eingenommen werden. Die Möglichkeit eines Eisprungs und einer Empfängnis vor Beginn der Medikation sollte in Betracht gezogen werden.
Die Dosierung von Lo/Ovral 300 mcg beträgt eine Tablette täglich an 21 aufeinanderfolgenden Tagen pro Menstruationszyklus gemäß dem vorgeschriebenen Zeitplan. Die Tabletten werden dann für 7 Tage abgesetzt (drei Wochen Behandlung, eine Woche Pause).
Es wird empfohlen, Lo/Ovral 300 µg Tabletten jeden Tag zur gleichen Zeit einzunehmen.
Während des ersten Behandlungszyklus wird die Patientin angewiesen, an einundzwanzig aufeinanderfolgenden Tagen täglich eine Tablette Lo/Ovral 300 mcg einzunehmen, beginnend am ersten Tag (Tag 1 Beginn) ihres Menstruationszyklus oder am Sonntag nach Beginn ihrer Periode ( Sonntag Start). (Der erste Tag der Menstruation ist der erste Tag.) Die Tabletten werden dann für eine Woche (7 Tage) abgesetzt. Die Abbruchblutung sollte in der Regel innerhalb von 3 Tagen nach Absetzen von Lo/Ovral auftreten und ist möglicherweise noch nicht beendet, bevor mit der nächsten Packung begonnen wird. (Wenn Lo/Ovral 300 µg zum ersten Mal später als am ersten Tag eines Menstruationszyklus oder nach der Geburt eingenommen wird, sollte Lo/Ovral 300 µg erst nach den ersten sieben aufeinanderfolgenden Tagen der Anwendung und einer nichthormonellen Geburtsmethode zur Empfängnisverhütung verwendet werden Während dieser 7 Tage sollte eine Empfängnisverhütung angewendet werden Für den Start am Sonntag: Lo/Ovral sollte nicht vor den ersten sieben aufeinanderfolgenden Tagen der Anwendung als Verhütungsmittel verwendet werden, und während dieser 7 Tage sollte eine nicht-hormonelle Ersatzmethode zur Empfängnisverhütung angewendet werden Die Möglichkeit eines Eisprungs und einer Empfängnis vor Beginn der Medikation sollte in Betracht gezogen werden.)
Die Patientin beginnt ihre nächste und alle folgenden 21-tägigen Behandlungen mit Lo/Ovral 300 mcg Tabletten am selben Wochentag, an dem sie mit der ersten Behandlung begonnen hat, nach dem gleichen Schema: 21 Tage an – 7 freie Tage. Sie beginnt mit der Einnahme ihrer Tabletten am 8. Tag nach der letzten Tablette der vorherigen Packung, unabhängig davon, ob eine Monatsblutung eingetreten ist oder noch andauert. Wenn die Patientin in irgendeinem Zyklus später als am richtigen Tag mit der Einnahme von Tabletten beginnt, sollte sie sich vor einer Schwangerschaft schützen, indem sie eine nicht-hormonelle Backup-Methode zur Empfängnisverhütung anwendet, bis sie an 7 aufeinanderfolgenden Tagen täglich eine Tablette eingenommen hat.
Wenn die Patientin von einer 21-tägigen Tablettenbehandlung wechselt, sollte sie 7 Tage nach ihrer letzten Tablette warten, bevor sie mit Lo/Ovral beginnt. Sie wird wahrscheinlich während dieser Woche eine Entzugsblutung bekommen. Sie sollte sicher sein, dass nach ihrer vorherigen 21-tägigen Kur nicht mehr als 7 Tage vergehen. Wenn die Patientin von einer 28-tägigen Tabletteneinnahme wechselt, sollte sie mit der ersten Packung Lo/Ovral 300 µg am Tag nach ihrer letzten Tablette beginnen. Sie sollte keine Tage zwischen den Packungen warten. Der Patient kann jeden Tag von einer reinen Gestagenpille wechseln und sollte am nächsten Tag mit Lo/Ovral beginnen. Bei einem Wechsel von einem Implantat oder einer Injektion sollte der Patient mit Lo/Ovral 300 µg am Tag der Implantatentfernung oder am Tag, an dem die nächste Injektion fällig wäre, beginnen. Beim Wechsel von einer reinen Gestagenpille, -injektion oder -implantat sollte der Patientin geraten werden, während der ersten 7 Tage der Tabletteneinnahme eine nichthormonelle Ersatzmethode zur Empfängnisverhütung anzuwenden.
Wenn Schmierblutungen oder Durchbruchblutungen auftreten, wird der Patient angewiesen, mit dem gleichen Regime fortzufahren. Diese Art von Blutung ist normalerweise vorübergehend und ohne Bedeutung; Wenn die Blutung jedoch anhaltend oder verlängert ist, wird der Patientin geraten, ihren Arzt aufzusuchen. Obwohl eine Schwangerschaft unwahrscheinlich ist, wenn Lo/Ovral vorschriftsmäßig eingenommen wird, muss die Möglichkeit einer Schwangerschaft in Betracht gezogen werden, wenn keine Abbruchblutung auftritt. Wenn sich die Patientin nicht an den vorgeschriebenen Zeitplan gehalten hat (eine oder mehrere Tabletten ausgelassen oder mit der Einnahme an einem Tag später begonnen hat, als sie sollte), sollte die Wahrscheinlichkeit einer Schwangerschaft zum Zeitpunkt des ersten Ausbleibens der Periode in Betracht gezogen und geeignete diagnostische Maßnahmen ergriffen werden . Wenn die Patientin das vorgeschriebene Regime eingehalten hat und zwei aufeinanderfolgende Perioden ausbleibt, sollte eine Schwangerschaft ausgeschlossen werden. Bei bestätigter Schwangerschaft sollte die hormonelle Verhütung abgebrochen werden.
Weitere Anweisungen für Patienten bezüglich vergessener Tabletten finden Sie in der WAS TUN, WENN SIE PILLEN VERPASSEN Abschnitt in der DETAILLIERTE PATIENTENKENNZEICHNUNG unter.
Jedes Mal, wenn die Patientin zwei oder mehr Tabletten auslässt, sollte sie auch eine andere Verhütungsmethode anwenden, bis sie an sieben aufeinanderfolgenden Tagen täglich eine Tablette eingenommen hat. Wenn es nach vergessenen Tabletten zu einer Durchbruchblutung kommt, ist diese normalerweise vorübergehend und ohne Folgen. Die Wahrscheinlichkeit eines Eisprungs steigt mit jedem aufeinanderfolgenden Tag, an dem die geplanten Tabletten ausgelassen werden.
Lo/Ovral darf aufgrund des erhöhten Thromboembolie-Risikos frühestens am 28. Tag nach der Geburt bei der nicht stillenden Mutter oder nach einem Schwangerschaftsabbruch im zweiten Trimester begonnen werden (siehe GEGENANZEIGEN, WARNHINWEISE, und VORSICHTSMASSNAHMEN bezüglich thromboembolischer Erkrankungen ). Der Patientin sollte geraten werden, in den ersten 7 Tagen der Tabletteneinnahme eine nichthormonelle Begleitmethode anzuwenden. Wenn jedoch bereits Geschlechtsverkehr stattgefunden hat, sollte eine Schwangerschaft vor Beginn der Anwendung kombinierter oraler Kontrazeptiva ausgeschlossen werden oder die Patientin muss ihre erste Monatsblutung abwarten. Wenn der Patient im Falle eines Schwangerschaftsabbruchs im ersten Trimester sofort mit Lo/Ovral 300 µg beginnt, sind keine zusätzlichen empfängnisverhütenden Maßnahmen erforderlich.
WIE GELIEFERT
Lo/Ovral 300 µg Tabletten (0,3 mg Norgestrel und 0,03 mg Ethinylestradiol) sind in Packungen mit 6 PILPAK-Spendern zu je 21 Tabletten wie folgt erhältlich:
NDC 0008-0078, weiße, runde Tablette mit der Aufschrift „WYETH“ und „78“.
Bei kontrollierter Raumtemperatur von 20 °C bis 25 °C (68 °F bis 77 °F) lagern.
Referenzen auf Anfrage verfügbar.
Wyeth Laboratories, A Wyeth-Ayerst Company, Philadelphia, PA 19101. Rev 07/03. Revisionsdatum der FDA: 06.03.2002
NEBENWIRKUNGEN
Ein erhöhtes Risiko für die folgenden schwerwiegenden Nebenwirkungen (siehe WARNUNGEN Abschnitt für zusätzliche Informationen) wurde mit der Anwendung oraler Kontrazeptiva in Verbindung gebracht:
Thromboembolische und thrombotische Erkrankungen und andere Gefäßprobleme (einschließlich Thrombophlebitis und Venenthrombose mit oder ohne Lungenembolie, Mesenterialthrombose, arterielle Thromboembolie, Myokardinfarkt, Hirnblutung, Hirnthrombose), Karzinom der Fortpflanzungsorgane und der Brust, hepatische Neoplasien (einschließlich Leberadenome). oder gutartige Lebertumore), Augenläsionen (einschließlich vaskulärer Thrombose der Netzhaut), Erkrankungen der Gallenblase, Wirkungen von Kohlenhydraten und Lipiden, erhöhter Blutdruck und Kopfschmerzen einschließlich Migräne.
Die folgenden Nebenwirkungen wurden bei Patienten berichtet, die orale Kontrazeptiva erhielten, und es wird angenommen, dass sie mit dem Arzneimittel in Zusammenhang stehen (alphabetisch aufgelistet):
Akne Amenorrhoe Anaphylaktische/anaphylaktoide Reaktionen, einschließlich Urtikaria, Angioödem und schwere Reaktionen mit Atemwegs- und Kreislaufsymptomen Durchbruchblutung Brustveränderungen: Empfindlichkeit, Schmerzen, Vergrößerung, Sekretion Budd-Chiari-Syndrom Zervixerosion und -sekretion, Veränderung des cholestatischen Ikterus Chorea, Exazerbation von Colitis Hornhautverkrümmung (steiler werdend), Veränderung der Laktation Verminderung der Laktation bei Verabreichung unmittelbar nach der Geburt Schwindel Ödem/Flüssigkeitsretention Erythema multiforme Erythema nodosum Magen-Darm-Beschwerden (wie Bauchschmerzen, Krämpfe und Blähungen) Hirsutismus Unverträglichkeit von Kontaktlinsen Libido, Veränderungen der Kopfbehaarung Melasma/Chloasma, das andauern kann Menstruationsblutung, Stimmungsschwankungen, einschließlich Depressionen, Übelkeit, Nervosität, Pankreatitis, Porphyrie, Exazerbation von Hautausschlag (allergisch), Folatspiegel im Serum, Abnahme von Schmierblutungen, systemischer Lupus erythematodes, Exazerbation von vorübergehender Unfruchtbarkeit nach Absetzen der Behandlung, Vaginitis, einschließlich Vaginitis g Candidiasis Krampfadern, Verschlimmerung von Erbrechen Gewicht oder Appetit (Zunahme oder Abnahme), Veränderung in
Die folgenden Nebenwirkungen wurden bei Anwenderinnen von oralen Kontrazeptiva berichtet:
Katarakte Zystitis-ähnliches Syndrom Dysmenorrhö Hämolytisch-urämisches Syndrom Hämorrhagische Eruption Optikusneuritis, die zu teilweisem oder vollständigem Sehverlust führen kann Porphyrie Prämenstruelles Syndrom Nierenfunktion eingeschränkt
WECHSELWIRKUNGEN MIT ANDEREN MEDIKAMENTEN
Veränderungen der kontrazeptiven Wirksamkeit im Zusammenhang mit der gleichzeitigen Anwendung anderer Produkte:
Die kontrazeptive Wirksamkeit kann reduziert werden, wenn hormonelle Kontrazeptiva zusammen mit Antibiotika, Antikonvulsiva und anderen Arzneimitteln verabreicht werden, die den Metabolismus von kontrazeptiven Steroiden erhöhen. Dies könnte zu einer ungewollten Schwangerschaft oder Zwischenblutungen führen. Beispiele umfassen Rifampin, Rifabutin, Barbiturate, Primidon, Phenylbutazon, Phenytoin, Dexamethason, Carbamazepin, Felbamat, Oxcarbazepin, Topiramat, Griseofulvin und Modafinil.
In der Literatur wurden mehrere Fälle von kontrazeptivem Versagen und Durchbruchblutungen bei gleichzeitiger Verabreichung von Antibiotika wie Ampicillin und anderen Penicillinen sowie Tetracyclinen berichtet, möglicherweise aufgrund einer Abnahme der enterohepatischen Rezirkulation von Östrogenen. Klinisch-pharmakologische Studien zur Untersuchung von Arzneimittelwechselwirkungen zwischen kombinierten oralen Kontrazeptiva und diesen Antibiotika haben jedoch widersprüchliche Ergebnisse gemeldet. Die enterohepatische Rezirkulation von Östrogenen kann auch durch Substanzen verringert werden, die die Darmpassagezeit verkürzen.
Mehrere der Anti-HIV-Proteasehemmer wurden bei gleichzeitiger Verabreichung von oralen kombinierten hormonalen Kontrazeptiva untersucht; In einigen Fällen wurden signifikante Veränderungen (Anstieg und Abfall) der Plasmaspiegel von Östrogen und Gestagen festgestellt. Die Sicherheit und Wirksamkeit von oralen Kontrazeptiva kann durch die gleichzeitige Verabreichung von Anti-HIV-Protease-Inhibitoren beeinträchtigt werden. Angehörige von Gesundheitsberufen sollten sich auf das Etikett der einzelnen Anti-HIV-Proteasehemmer beziehen, um weitere Informationen zu Arzneimittelwechselwirkungen zu erhalten.
Pflanzliche Produkte, die Johanniskraut (Hypericum perforatum) enthalten, können hepatische Enzyme (Cytochrom P 450) und P-Glykoprotein-Transporter induzieren und die Wirksamkeit von empfängnisverhütenden Steroiden verringern. Dies kann auch zu Durchbruchblutungen führen.
Bei gleichzeitiger Anwendung von Ethinylestradiol-haltigen Produkten und Substanzen, die zu einer Verringerung der Steroidhormonspiegel im Plasma führen können, wird empfohlen, zusätzlich zur regelmäßigen Einnahme von Lo/Ovral eine nicht-hormonelle Empfängnisverhütungsmethode anzuwenden. Wenn die Anwendung einer Substanz, die zu verringerten Ethinylestradiol-Plasmakonzentrationen führt, über einen längeren Zeitraum erforderlich ist, sollten orale Kombinationskontrazeptiva nicht als primäres Kontrazeptivum betrachtet werden.
Nach dem Absetzen von Substanzen, die zu einer Verringerung der Ethinylestradiol-Plasmakonzentrationen führen können, wird für 7 Tage die Anwendung einer nicht-hormonellen Begleitmethode zur Empfängnisverhütung empfohlen. Nach Absetzen von Substanzen, die zu einer Induktion hepatischer mikrosomaler Enzyme und damit zu verminderten Ethinylestradiol-Konzentrationen geführt haben, ist eine längere Anwendung einer Backup-Methode ratsam. Je nach Dosierung, Anwendungsdauer und Eliminationsgeschwindigkeit des auslösenden Stoffes kann es mehrere Wochen dauern, bis die Enzyminduktion vollständig abgeklungen ist.
Anstieg der Plasmaspiegel im Zusammenhang mit gleichzeitig verabreichten Arzneimitteln
Die gleichzeitige Anwendung von Atorvastatin und bestimmten oralen Kontrazeptiva, die Ethinylestradiol enthalten, erhöht die AUC-Werte für Ethinylestradiol um etwa 20 %. Der Mechanismus dieser Wechselwirkung ist unbekannt. Ascorbinsäure und Acetaminophen erhöhen die Bioverfügbarkeit von Ethinylestradiol, da diese Arzneimittel als kompetitive Inhibitoren für die Sulfatierung von Ethinylestradiol in der Magen-Darm-Wand wirken, einem bekannten Eliminationsweg für Ethinylestradiol. CYP 3A4-Hemmer wie Indinavir, Itraconazol, Ketoconazol, Fluconazol und Troleandomycin können die Hormonspiegel im Plasma erhöhen. Troleandomycin kann auch das Risiko einer intrahepatischen Cholestase bei gleichzeitiger Anwendung mit oralen Kombinationskontrazeptiva erhöhen.
Veränderungen der Plasmaspiegel von gleichzeitig angewendeten Arzneimitteln:
Hormonelle Kombinationskontrazeptiva, die einige synthetische Östrogene (z. B. Ethinylestradiol) enthalten, können den Metabolismus anderer Verbindungen hemmen. Erhöhte Plasmakonzentrationen von Cyclosporin, Prednisolon und anderen Kortikosteroiden sowie Theophyllin wurden bei gleichzeitiger Anwendung oraler Kontrazeptiva berichtet. Verringerte Plasmakonzentrationen von Paracetamol und erhöhte Clearance von Temazepam, Salicylsäure, Morphin und Clofibrinsäure aufgrund der Induktion der Konjugation (insbesondere Glucuronidierung) wurden festgestellt, wenn diese Arzneimittel zusammen mit oralen Kontrazeptiva verabreicht wurden.
Die Verschreibungsinformationen von Begleitmedikationen sollten konsultiert werden, um mögliche Wechselwirkungen zu identifizieren.
Wechselwirkungen mit Labortests
Bestimmte endokrine und Leberfunktionstests sowie Blutbestandteile können durch orale Kontrazeptiva beeinflusst werden:
WARNUNGEN
Das Rauchen von Zigaretten erhöht das Risiko schwerer kardiovaskulärer Nebenwirkungen durch die Anwendung oraler Kontrazeptiva. Dieses Risiko steigt mit dem Alter und dem Ausmaß des Rauchens (in epidemiologischen Studien waren 15 oder mehr Zigaretten pro Tag mit einem signifikant erhöhten Risiko verbunden) und ist bei Frauen über 35 Jahren recht ausgeprägt. Frauen, die orale Kontrazeptiva anwenden, sollte dringend geraten werden, nicht zu rauchen.
Die Anwendung oraler Kontrazeptiva ist mit einem erhöhten Risiko für mehrere schwerwiegende Erkrankungen verbunden, darunter venöse und arterielle thrombotische und thromboembolische Ereignisse (wie Myokardinfarkt, Thromboembolie und Schlaganfall), hepatische Neoplasie, Gallenblasenerkrankung und Bluthochdruck, obwohl das Risiko einer schweren Morbidität oder Die Sterblichkeit ist bei gesunden Frauen ohne zugrunde liegende Risikofaktoren sehr gering. Das Morbiditäts- und Mortalitätsrisiko steigt signifikant in Gegenwart anderer zugrunde liegender Risikofaktoren, wie bestimmte angeborene oder erworbene Thrombophilie, Bluthochdruck, Hyperlipidämie, Fettleibigkeit, Diabetes und Operationen oder Traumata mit erhöhtem Thromboserisiko.
Ärzte, die orale Kontrazeptiva verschreiben, sollten mit den folgenden Informationen zu diesen Risiken vertraut sein.
Die in dieser Packungsbeilage enthaltenen Informationen basieren hauptsächlich auf Studien, die an Patienten durchgeführt wurden, die orale Kontrazeptiva mit höheren Östrogen- und Gestagendosen als heute üblich angewendet haben. Die Wirkung einer Langzeitanwendung oraler Kontrazeptiva mit niedrigeren Östrogen- und Gestagendosen muss noch bestimmt werden.
In dieser Kennzeichnung gibt es zwei Arten epidemiologischer Studien: retrospektive oder Fall-Kontroll-Studien und prospektive oder Kohortenstudien. Fall-Kontroll-Studien liefern ein Maß für das relative Erkrankungsrisiko, nämlich das Verhältnis der Inzidenz einer Erkrankung bei Anwenderinnen oraler Kontrazeptiva zu denen bei Nichtanwenderinnen. Das relative Risiko gibt keine Auskunft über das tatsächliche klinische Auftreten einer Erkrankung. Kohortenstudien liefern ein Maß für das zurechenbare Risiko, d. h. den Unterschied in der Inzidenz von Krankheiten zwischen Anwenderinnen oraler Kontrazeptiva und Nichtanwenderinnen. Das zurechenbare Risiko gibt Auskunft über das tatsächliche Auftreten einer Krankheit in der Bevölkerung. Für weiterführende Informationen sei auf einen Text zu epidemiologischen Methoden verwiesen.
Thromboembolische Erkrankungen und andere Gefäßprobleme
Herzinfarkt
Der Anwendung oraler Kontrazeptiva wurde ein erhöhtes Myokardinfarktrisiko zugeschrieben. Dieses Risiko besteht hauptsächlich bei Rauchern oder Frauen mit anderen zugrunde liegenden Risikofaktoren für koronare Herzkrankheiten wie Bluthochdruck, Hypercholesterinämie, krankhafte Fettleibigkeit und Diabetes. Das relative Risiko eines Herzinfarkts für gegenwärtige Anwenderinnen von oralen Kontrazeptiva wurde auf zwei bis sechs geschätzt. Unter 30 Jahren ist das Risiko sehr gering.
Es hat sich gezeigt, dass Rauchen in Kombination mit oralen Kontrazeptiva wesentlich zur Inzidenz von Myokardinfarkten bei Frauen ab Mitte Dreißig beiträgt, wobei das Rauchen die Mehrzahl der Überfälle ausmacht. Es hat sich gezeigt, dass die Sterblichkeitsraten im Zusammenhang mit Kreislauferkrankungen bei Rauchern über 35 und Nichtrauchern über 40 (Tabelle II) unter Frauen, die orale Kontrazeptiva verwenden, erheblich ansteigen.
Sterblichkeitsraten bei Durchblutungserkrankungen pro 100.000 Frauenjahre nach Alter, Raucherstatus und oraler Kontrazeptiva 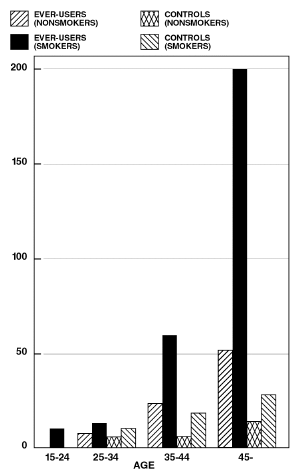
TABELLE II. (Nach PM Layde und V. Beral, Lancet, 1:541-546, 1981.)
Orale Kontrazeptiva können die Auswirkungen bekannter Risikofaktoren wie Bluthochdruck, Diabetes, Hyperlipidämie, Alter und Fettleibigkeit verstärken. Insbesondere ist bekannt, dass einige Gestagene das HDL-Cholesterin senken und eine Glukoseintoleranz verursachen, während Östrogene einen Zustand von Hyperinsulinismus hervorrufen können. Es hat sich gezeigt, dass orale Kontrazeptiva den Blutdruck bei Anwenderinnen erhöhen (siehe WARNUNGEN ). Ähnliche Wirkungen auf Risikofaktoren wurden mit einem erhöhten Risiko für Herzerkrankungen in Verbindung gebracht. Orale Kontrazeptiva müssen bei Frauen mit Risikofaktoren für Herz-Kreislauf-Erkrankungen mit Vorsicht angewendet werden.
Venenthrombose und Thromboembolie
Ein erhöhtes Risiko für venöse thromboembolische und thrombotische Erkrankungen im Zusammenhang mit der Anwendung oraler Kontrazeptiva ist allgemein bekannt. Fallkontrollstudien haben ergeben, dass das relative Risiko von Anwendern im Vergleich zu Nichtanwendern für die erste Episode einer oberflächlichen Venenthrombose bei 3, für eine tiefe Venenthrombose oder Lungenembolie bei 4 bis 11 und für Frauen mit prädisponierenden Bedingungen für eine venöse thromboembolische Erkrankung bei 1,5 bis 6 liegt . Kohortenstudien haben gezeigt, dass das relative Risiko etwas geringer ist, etwa 3 für neue Fälle und etwa 4,5 für neue Fälle, die einen Krankenhausaufenthalt erfordern. Die ungefähre Inzidenz von tiefen Venenthrombosen und Lungenembolien bei Anwenderinnen von niedrig dosierten oralen Kontrazeptiva (
Bei der Anwendung oraler Kontrazeptiva wurde über eine zwei- bis vierfache Erhöhung des relativen Risikos postoperativer thromboembolischer Komplikationen berichtet. Das relative Risiko einer Venenthrombose bei Frauen mit prädisponierenden Erkrankungen ist doppelt so hoch wie bei Frauen ohne solche Erkrankungen. Wenn möglich, sollten orale Kontrazeptiva mindestens vier Wochen vor und zwei Wochen nach einer geplanten Operation, die mit einem erhöhten Thromboembolierisiko einhergeht, sowie während und nach längerer Ruhigstellung abgesetzt werden. Da auch die Zeit unmittelbar nach der Geburt mit einem erhöhten Risiko für Thromboembolien verbunden ist, sollte bei Frauen, die nicht stillen möchten, oder einem Schwangerschaftsabbruch in der Mitte des Trimesters frühestens vier Wochen nach der Entbindung mit oralen Kontrazeptiva begonnen werden.
Zerebrovaskuläre Erkrankungen
Es hat sich gezeigt, dass orale Kontrazeptiva sowohl das relative als auch das zurechenbare Risiko für zerebrovaskuläre Ereignisse (thrombotische und hämorrhagische Schlaganfälle) erhöhen, obwohl das Risiko im Allgemeinen bei älteren (> 35 Jahre), hypertensiven Frauen, die auch rauchen, am größten ist. Es wurde festgestellt, dass Bluthochdruck sowohl für Benutzer als auch für Nichtbenutzer einen Risikofaktor für beide Arten von Schlaganfällen darstellt, während das Rauchen interagiert, um das Risiko für hämorrhagische Schlaganfälle zu erhöhen.
In einer großen Studie wurde gezeigt, dass das relative Risiko für thrombotische Schlaganfälle zwischen 3 für Benutzer mit normalem Blutdruck und 14 für Benutzer mit schwerem Bluthochdruck liegt. Das relative Risiko eines hämorrhagischen Schlaganfalls beträgt 1,2 für Nichtraucher, die orale Kontrazeptiva angewendet haben, 2,6 für Raucher, die keine oralen Kontrazeptiva angewendet haben, 7,6 für Raucher, die orale Kontrazeptiva angewendet haben, 1,8 für normotensive Anwenderinnen und 25,7 für Anwenderinnen mit schwerem Bluthochdruck. Auch das zurechenbare Risiko ist bei älteren Frauen größer. Orale Kontrazeptiva erhöhen auch das Schlaganfallrisiko bei Frauen mit anderen zugrunde liegenden Risikofaktoren wie bestimmten erblichen oder erworbenen Thrombophilien, Hyperlipidämien und Fettleibigkeit.
Frauen mit Migräne (insbesondere Migräne/Kopfschmerzen mit fokalen neurologischen Symptomen, s KONTRAINDIKATIONEN ), die kombinierte orale Kontrazeptiva einnehmen, haben möglicherweise ein erhöhtes Schlaganfallrisiko.
Dosisabhängiges Risiko für Gefäßerkrankungen durch orale Kontrazeptiva
Es wurde ein positiver Zusammenhang zwischen der Menge an Östrogen und Gestagen in oralen Kontrazeptiva und dem Risiko einer Gefäßerkrankung beobachtet. Bei vielen gestagenen Mitteln wurde über eine Abnahme der High-Density-Lipoproteine (HDL) im Serum berichtet. Ein Rückgang der High-Density-Lipoproteine im Serum wurde mit einer erhöhten Inzidenz von ischämischen Herzerkrankungen in Verbindung gebracht. Da Östrogene das HDL-Cholesterin erhöhen, hängt die Nettowirkung eines oralen Kontrazeptivums von einem Gleichgewicht ab, das zwischen Östrogen- und Gestagendosen und der Art und absoluten Menge des in dem Kontrazeptivum verwendeten Gestagens erreicht wird. Die Menge beider Hormone sollte bei der Wahl eines oralen Kontrazeptivums berücksichtigt werden.
Die Minimierung der Exposition gegenüber Östrogen und Gestagen entspricht den guten Grundsätzen der Therapie. Für jede bestimmte Östrogen/Gestagen-Kombination sollte das vorgeschriebene Dosierungsschema eines sein, das die geringste Menge an Östrogen und Gestagen enthält, die mit einer niedrigen Ausfallrate und den Bedürfnissen des einzelnen Patienten vereinbar ist. Neue Akzeptoren von oralen Kontrazeptiva sollten mit Präparaten begonnen werden, die den niedrigsten Östrogengehalt enthalten, der für den einzelnen Patienten als angemessen erachtet wird.
Persistenz des Risikos einer Gefäßerkrankung
Es gibt zwei Studien, die ein anhaltendes Risiko für Gefäßerkrankungen bei Anwenderinnen oraler Kontrazeptiva gezeigt haben. In einer Studie in den Vereinigten Staaten besteht das Risiko, einen Myokardinfarkt zu entwickeln, nach Absetzen oraler Kontrazeptiva für mindestens 9 Jahre bei Frauen im Alter von 40 bis 49 Jahren, die fünf oder mehr Jahre lang orale Kontrazeptiva angewendet haben, aber dieses erhöhte Risiko wurde in anderen nicht nachgewiesen Altersgruppen. In einer anderen Studie in Großbritannien bestand das Risiko, eine zerebrovaskuläre Erkrankung zu entwickeln, noch mindestens 6 Jahre nach Absetzen oraler Kontrazeptiva, obwohl das Exzessrisiko sehr gering war. Beide Studien wurden jedoch mit Formulierungen zur oralen Empfängnisverhütung durchgeführt, die 50 µg oder mehr Östrogen enthielten.
Schätzungen der Sterblichkeit durch die Verwendung von Verhütungsmitteln
Eine Studie sammelte Daten aus einer Vielzahl von Quellen, die die Sterblichkeitsrate im Zusammenhang mit verschiedenen Verhütungsmethoden in verschiedenen Altersstufen geschätzt haben (Tabelle III). Diese Schätzungen umfassen das kombinierte Todesrisiko im Zusammenhang mit Verhütungsmethoden sowie das einer Schwangerschaft zuzurechnende Risiko im Falle eines Versagens der Methode. Jede Verhütungsmethode hat ihre spezifischen Vorteile und Risiken. Die Studie kam zu dem Schluss, dass mit Ausnahme von Anwenderinnen oraler Kontrazeptiva ab 35, die rauchen, und ab 40, die nicht rauchen, die Sterblichkeit im Zusammenhang mit allen Methoden der Empfängnisverhütung geringer ist als bei der Geburt. Die Beobachtung eines möglichen Anstiegs des Sterblichkeitsrisikos mit zunehmendem Alter für Anwenderinnen oraler Kontrazeptiva basiert auf Daten, die in den 1970er Jahren gesammelt wurden, aber erst 1983 berichtet wurden. Die derzeitige klinische Praxis beinhaltet jedoch die Verwendung von Formulierungen mit niedrigerer Östrogendosis in Kombination mit einer sorgfältigen Beschränkung der Östrogendosis orale Kontrazeptiva bei Frauen, die nicht die verschiedenen Risikofaktoren aufweisen, die in dieser Kennzeichnung aufgeführt sind.
Aufgrund dieser Änderungen in der Praxis und auch aufgrund einiger begrenzter neuer Daten, die darauf hindeuten, dass das Risiko von Herz-Kreislauf-Erkrankungen bei der Anwendung oraler Kontrazeptiva jetzt geringer sein könnte als zuvor beobachtet, wurde der Beratende Ausschuss für Arzneimittel für Fruchtbarkeit und Gesundheit von Müttern um eine Überprüfung gebeten das Thema im Jahr 1989. Der Ausschuss kam zu dem Schluss, dass, obwohl das Risiko von Herz-Kreislauf-Erkrankungen bei der Einnahme oraler Kontrazeptiva nach dem 40. Lebensjahr bei gesunden Nichtraucherinnen (selbst mit den neueren niedrig dosierten Formulierungen) erhöht sein kann, mit einer Schwangerschaft ein größeres potenzielles Gesundheitsrisiko verbunden ist älteren Frauen und mit alternativen chirurgischen und medizinischen Verfahren, die erforderlich sein können, wenn diese Frauen keinen Zugang zu wirksamen und akzeptablen Verhütungsmitteln haben.
Daher empfahl der Ausschuss, dass der Nutzen der Einnahme oraler Kontrazeptiva durch gesunde, nicht rauchende Frauen über 40 die möglichen Risiken überwiegen sollte. Natürlich sollten ältere Frauen, wie alle Frauen, die orale Kontrazeptiva einnehmen, die niedrigstmögliche Dosisformulierung einnehmen, die wirksam ist.
TABELLE III – JÄHRLICHE ANZAHL GEBURTSBEDINGTER ODER METHODENBEZOGENER TODESFÄLLE IM ZUSAMMENHANG MIT DER KONTROLLE DER FRUCHTBARKEIT PRO 100.000 UNSTERILEN FRAUEN, NACH FERTILITÄTSKONTROLLMETHODEN UND NACH ALTER
Karzinom der Fortpflanzungsorgane und der Brust
Zahlreiche epidemiologische Studien haben den Zusammenhang zwischen der Einnahme oraler Kontrazeptiva und dem Auftreten von Brust- und Gebärmutterhalskrebs untersucht.
Das Risiko, dass Brustkrebs diagnostiziert wird, kann bei aktuellen und kürzlichen Anwenderinnen von KOK leicht erhöht sein. Dieses zusätzliche Risiko scheint jedoch mit der Zeit nach Absetzen von KOK abzunehmen, und 10 Jahre nach Absetzen verschwindet das erhöhte Risiko. Einige Studien berichten über ein erhöhtes Risiko mit der Dauer der Anwendung, während andere Studien dies nicht tun, und es wurden keine konsistenten Beziehungen zur Dosis oder Art des Steroids gefunden. Einige Studien haben einen leichten Anstieg des Risikos für Frauen berichtet, die KOK erstmals in einem jüngeren Alter anwenden. Die meisten Studien zeigen ein ähnliches Risikomuster bei der Anwendung von KOK, unabhängig von der reproduktiven Vorgeschichte einer Frau oder ihrer Brustkrebsvorgeschichte in der Familie.
Brustkrebs, der bei derzeitigen oder früheren Anwenderinnen von OC diagnostiziert wurde, ist tendenziell weniger klinisch fortgeschritten als bei Nichtanwenderinnen.
Frauen mit bekanntem oder vermutetem Brustkrebs oder Brustkrebs in der Vorgeschichte sollten keine oralen Kontrazeptiva anwenden, da Brustkrebs normalerweise ein hormonempfindlicher Tumor ist.
Einige Studien deuten darauf hin, dass die Anwendung oraler Kontrazeptiva bei einigen Frauenpopulationen mit einem erhöhten Risiko für zervikale intraepitheliale Neoplasien oder invasiven Gebärmutterhalskrebs in Verbindung gebracht wurde. Es gibt jedoch weiterhin Kontroversen darüber, inwieweit solche Befunde auf Unterschiede im Sexualverhalten und andere Faktoren zurückzuführen sein könnten.
Trotz vieler Studien zum Zusammenhang zwischen der Anwendung von oralen Kombinationskontrazeptiva und Brust- und Gebärmutterhalskrebs wurde keine Ursache-Wirkungs-Beziehung festgestellt.
Leberneoplasie
Gutartige hepatische Adenome werden mit der Anwendung oraler Kontrazeptiva in Verbindung gebracht, obwohl die Inzidenz gutartiger Tumore in den Vereinigten Staaten selten ist. Indirekte Berechnungen haben das zurechenbare Risiko für Benutzer auf 3,3 Fälle/100.000 geschätzt, ein Risiko, das nach vier oder mehr Jahren der Verwendung zunimmt. Die Ruptur seltener, gutartiger Leberadenome kann durch intraabdominale Blutungen zum Tod führen.
Studien aus Großbritannien haben ein erhöhtes Risiko für die Entwicklung eines hepatozellulären Karzinoms bei Langzeitanwenderinnen (> 8 Jahre) oraler Kontrazeptiva gezeigt.
Diese Krebsarten sind jedoch in den USA äußerst selten, und das zurechenbare Risiko (die übermäßige Inzidenz) von Leberkrebs bei Anwenderinnen oraler Kontrazeptiva nähert sich weniger als einem pro Million Anwenderinnen.
Augenläsionen
Es gibt klinische Fallberichte über Netzhautthrombosen im Zusammenhang mit der Anwendung oraler Kontrazeptiva, die zu einem teilweisen oder vollständigen Verlust des Sehvermögens führen können. Orale Kontrazeptiva sollten abgesetzt werden, wenn ein unerklärlicher teilweiser oder vollständiger Verlust des Sehvermögens auftritt; Beginn von Proptosis oder Diplopie; Papillenödem; oder Netzhautgefäßläsionen. Es sollten unverzüglich geeignete diagnostische und therapeutische Maßnahmen eingeleitet werden.
Orale Kontrazeptiva vor oder während der frühen Schwangerschaft
Umfangreiche epidemiologische Studien haben kein erhöhtes Risiko für Geburtsfehler bei Säuglingen von Frauen ergeben, die vor der Schwangerschaft orale Kontrazeptiva angewendet haben. Studien deuten auch nicht auf eine teratogene Wirkung hin, insbesondere in Bezug auf Herzanomalien und Gliedmaßenverkürzungsdefekte, wenn sie versehentlich während der frühen Schwangerschaft eingenommen werden (siehe Abschnitt GEGENANZEIGEN ).
Die Verabreichung oraler Kontrazeptiva zur Auslösung einer Abbruchblutung sollte nicht als Schwangerschaftstest verwendet werden. Orale Kontrazeptiva sollten während der Schwangerschaft nicht zur Behandlung eines drohenden oder gewohnheitsmäßigen Schwangerschaftsabbruchs angewendet werden.
Es wird empfohlen, dass bei jeder Patientin, bei der zwei aufeinanderfolgende Perioden ausgeblieben sind, eine Schwangerschaft ausgeschlossen werden sollte, bevor die orale Verhütung fortgesetzt wird. Wenn sich die Patientin nicht an den vorgeschriebenen Zeitplan gehalten hat, sollte die Möglichkeit einer Schwangerschaft zum Zeitpunkt des ersten Ausbleibens der Periode in Betracht gezogen werden. Die Anwendung oraler Kontrazeptiva sollte abgebrochen werden, wenn eine Schwangerschaft bestätigt wird.
Erkrankung der Gallenblase
Kombinierte orale Kontrazeptiva können eine bestehende Erkrankung der Gallenblase verschlimmern und die Entwicklung dieser Erkrankung bei zuvor asymptomatischen Frauen beschleunigen. Frühere Studien haben ein erhöhtes lebenslanges relatives Risiko einer Gallenblasenoperation bei Anwenderinnen von oralen Kontrazeptiva und Östrogenen berichtet. Neuere Studien haben jedoch gezeigt, dass das relative Risiko, eine Erkrankung der Gallenblase zu entwickeln, bei Anwenderinnen oraler Kontrazeptiva möglicherweise minimal ist. Die jüngsten Erkenntnisse über ein minimales Risiko können mit der Anwendung oraler Kontrazeptiva zusammenhängen, die niedrigere hormonelle Dosen von Östrogenen und Gestagenen enthalten.
Auswirkungen auf den Kohlenhydrat- und Lipidstoffwechsel
Es hat sich gezeigt, dass orale Kontrazeptiva bei einem erheblichen Prozentsatz der Anwenderinnen eine Glukoseintoleranz verursachen. Orale Kontrazeptiva, die mehr als 75 µg Östrogen enthalten, verursachen Hyperinsulinismus, während niedrigere Östrogendosen weniger Glukoseintoleranz verursachen. Gestagene erhöhen die Insulinsekretion und erzeugen eine Insulinresistenz, wobei diese Wirkung bei verschiedenen gestagenen Mitteln variiert. Bei Frauen ohne Diabetes scheinen orale Kontrazeptiva jedoch keine Wirkung auf den Nüchternblutzucker zu haben. Aufgrund dieser nachgewiesenen Wirkungen sollten prädiabetische und diabetische Frauen während der Einnahme oraler Kontrazeptiva sorgfältig überwacht werden.
Ein kleiner Teil der Frauen wird während der Einnahme der Pille eine anhaltende Hypertriglyzeridämie haben. Wie bereits erwähnt (vgl WARNUNGEN, und VORSICHTSMASSNAHMEN ) wurden bei Anwenderinnen oraler Kontrazeptiva Veränderungen der Triglycerid- und Lipoproteinspiegel im Serum berichtet.
Erhöhter Blutdruck
Frauen mit unkontrolliertem Bluthochdruck sollten nicht mit einer hormonellen Empfängnisverhütung begonnen werden. Bei Frauen, die orale Kontrazeptiva einnehmen, wurde über einen Anstieg des Blutdrucks berichtet, und dieser Anstieg ist wahrscheinlicher bei älteren Anwenderinnen oraler Kontrazeptiva und bei fortgesetzter Anwendung. Daten des Royal College of General Practitioners und anschließende randomisierte Studien haben gezeigt, dass die Inzidenz von Bluthochdruck mit steigenden Gestagenmengen zunimmt.
Frauen mit einer Vorgeschichte von Bluthochdruck oder mit Bluthochdruck zusammenhängenden Krankheiten oder Nierenerkrankungen sollten ermutigt werden, eine andere Verhütungsmethode anzuwenden. Wenn sich Frauen mit Bluthochdruck für die Anwendung oraler Kontrazeptiva entscheiden, sollten diese engmaschig überwacht werden, und wenn ein signifikanter Anstieg des Blutdrucks auftritt, sollten orale Kontrazeptiva abgesetzt werden (siehe Abschnitt 4.4). Abschnitt GEGENANZEIGEN ). Bei den meisten Frauen normalisiert sich der erhöhte Blutdruck nach dem Absetzen oraler Kontrazeptiva, und es gibt keinen Unterschied im Auftreten von Bluthochdruck bei „immer“- und „nie“-Anwendern.
Kopfschmerzen
Der Beginn oder die Verschlimmerung einer Migräne oder die Entwicklung von Kopfschmerzen mit einem neuen Muster, das rezidivierend, anhaltend oder schwerwiegend ist, erfordert das Absetzen oraler Kontrazeptiva und die Abklärung der Ursache. (Sehen WARNUNGEN und KONTRAINDIKATIONEN. )
Blutungsunregelmäßigkeiten
Durchbruchblutungen und Schmierblutungen treten manchmal bei Patienten auf, die orale Kontrazeptiva einnehmen, insbesondere während der ersten drei Monate der Anwendung. Art und Dosis des Gestagens können wichtig sein. Wenn die Blutung anhält oder wiederkehrt, sollten nicht-hormonelle Ursachen in Betracht gezogen und angemessene diagnostische Maßnahmen ergriffen werden, um im Falle einer Durchbruchblutung, wie im Falle einer anormalen Vaginalblutung, eine Malignität oder Schwangerschaft auszuschließen. Wenn eine Pathologie ausgeschlossen wurde, kann das Problem mit der Zeit oder einem Wechsel zu einer anderen Formulierung gelöst werden. Bei manchen Frauen kann es vorkommen, dass während des „tablettenfreien“ oder „tablettenfreien“ Intervalls keine Entzugsblutung auftritt. Wenn das KOK vor der ersten ausgelassenen Entzugsblutung nicht vorschriftsmäßig eingenommen wurde oder wenn zwei aufeinanderfolgende Entzugsblutungen ausgelassen wurden, sollte die Einnahme der Tablette unterbrochen und eine nicht-hormonelle Verhütungsmethode angewendet werden, bis die Möglichkeit einer Schwangerschaft ausgeschlossen ist.
Bei einigen Frauen kann eine Amenorrhoe oder Oligomenorrhoe nach der Einnahme der Pille (möglicherweise mit Anovulation) auftreten, insbesondere wenn ein solcher Zustand bereits vorlag.
Eileiterschwangerschaft
Bei Versagen der Empfängnisverhütung kann es sowohl zu einer Eileiter- als auch zu einer intrauterinen Schwangerschaft kommen.
VORSICHTSMASSNAHMEN
Allgemein
Patienten sollten darauf hingewiesen werden, dass orale Kontrazeptiva nicht vor der Übertragung von HIV (AIDS) und anderen sexuell übertragbaren Krankheiten (STDs) wie Chlamydien, Herpes genitalis, Genitalwarzen, Gonorrhoe, Hepatitis B und Syphilis schützen.
Körperliche Untersuchung und Nachsorge
Eine regelmäßige persönliche und familiäre Anamnese und eine vollständige körperliche Untersuchung sind für alle Frauen angemessen, einschließlich Frauen, die orale Kontrazeptiva anwenden. Die körperliche Untersuchung kann jedoch bis nach Beginn der oralen Kontrazeptiva verschoben werden, wenn die Frau dies wünscht und der Arzt dies für angemessen hält. Die körperliche Untersuchung sollte einen besonderen Hinweis auf Blutdruck, Brust, Bauch- und Beckenorgane, einschließlich zervikaler Zytologie, und relevante Labortests beinhalten. Bei nicht diagnostizierten, anhaltenden oder wiederkehrenden abnormalen Vaginalblutungen sollten geeignete diagnostische Maßnahmen zum Ausschluss einer Malignität durchgeführt werden. Frauen mit einer starken familiären Vorgeschichte von Brustkrebs oder mit Brustknoten sollten besonders sorgfältig überwacht werden.
Lipidstörungen
Frauen, die wegen Hyperlipidämie behandelt werden, sollten engmaschig überwacht werden, wenn sie sich für die Anwendung oraler Kontrazeptiva entscheiden. Einige Gestagene können den LDL-Spiegel erhöhen und die Kontrolle von Hyperlipidämien erschweren. (Sehen WARNUNGEN )
Bei Patienten mit Störungen des Lipoproteinstoffwechsels können östrogenhaltige Präparate mit seltenen, aber signifikanten Erhöhungen der Plasmatriglyceride einhergehen, die zu einer Pankreatitis führen können.
Leberfunktion
Wenn sich bei einer Frau, die hormonelle Verhütungsmittel erhält, Gelbsucht entwickelt, sollte das Medikament abgesetzt werden. Steroidhormone können bei Patienten mit eingeschränkter Leberfunktion schlecht metabolisiert werden.
Flüssigkeitsretention
Orale Kontrazeptiva können zu einem gewissen Grad an Flüssigkeitsretention führen. Sie sollten Patienten mit Erkrankungen, die durch Flüssigkeitsretention verschlimmert werden können, mit Vorsicht und nur unter sorgfältiger Überwachung verschrieben werden.
Emotionale Störungen
Patienten, die während der Einnahme von oralen Kontrazeptiva stark depressiv werden, sollten das Medikament absetzen und eine alternative Verhütungsmethode anwenden, um festzustellen, ob das Symptom mit dem Medikament zusammenhängt. Frauen mit Depressionen in der Vorgeschichte sollten sorgfältig überwacht und das Medikament abgesetzt werden, wenn eine signifikante Depression auftritt.
Kontaktlinsen
Kontaktlinsenträger, die visuelle Veränderungen oder Veränderungen der Linsenverträglichkeit entwickeln, sollten von einem Augenarzt untersucht werden.
Magen-Darm
Durchfall und/oder Erbrechen können die Hormonabsorption verringern, was zu verringerten Serumkonzentrationen führt.
Karzinogenese
Sehen Abschnitt WARNHINWEISE.
Schwangerschaft
Schwangerschaftskategorie X. Siehe KONTRAINDIKATIONEN und Abschnitte WARNHINWEISE.
Stillende Mutter
In der Milch stillender Mütter wurden geringe Mengen von Steroiden zur oralen Empfängnisverhütung und/oder Metaboliten festgestellt, und einige Nebenwirkungen auf das Kind wurden berichtet, einschließlich Gelbsucht und Brustvergrößerung. Darüber hinaus können kombinierte orale Kontrazeptiva, die nach der Geburt verabreicht werden, die Laktation beeinträchtigen, indem sie die Menge und Qualität der Muttermilch verringern. Wenn möglich, sollte der stillenden Mutter geraten werden, keine kombinierten oralen Kontrazeptiva zu verwenden, sondern andere Formen der Empfängnisverhütung anzuwenden, bis sie ihr Kind vollständig abgestillt hat.
Fertilität nach Absetzen
Bei Anwenderinnen kombinierter oraler Kontrazeptiva kann es nach dem Absetzen von KOK zu einer Verzögerung der Schwangerschaft kommen, insbesondere bei Frauen, die vor der Anwendung unregelmäßige Menstruationszyklen hatten. Bei Frauen, die KOK absetzen, kann sich die Empfängnis um durchschnittlich 1-2 Monate verzögern im Vergleich zu Frauen, die nicht-hormonelle Verhütungsmethoden absetzen.
Frauen, die nach Absetzen von KOK nicht schwanger werden möchten, sollte geraten werden, eine andere Methode der Empfängnisverhütung anzuwenden.
Pädiatrische Verwendung
Die Sicherheit und Wirksamkeit von Lo/Ovral Tabletten wurde bei Frauen im gebärfähigen Alter nachgewiesen. Es wird erwartet, dass Sicherheit und Wirksamkeit für postpubertäre Jugendliche unter 16 Jahren und für Anwender ab 16 Jahren gleich sind. Die Anwendung dieses Produkts vor der Menarche ist nicht angezeigt.
Geriatrische Verwendung
Dieses Produkt wurde bei Frauen über 65 Jahren nicht untersucht und ist bei dieser Population nicht indiziert.
Informationen für den Patienten
Sehen Patientenkennzeichnung .
ÜBERDOSIS
Zu den Symptomen einer Überdosierung oraler Kontrazeptiva bei Erwachsenen und Kindern können Übelkeit, Erbrechen und Schläfrigkeit/Müdigkeit gehören; Bei Frauen kann eine Abbruchblutung auftreten. Es gibt kein spezifisches Gegenmittel und die weitere Behandlung einer Überdosierung richtet sich, falls erforderlich, nach den Symptomen.
Vorteile für die Gesundheit ohne Kontrazeptiva
Die folgenden nicht empfängnisverhütenden gesundheitlichen Vorteile im Zusammenhang mit der Anwendung oraler Kontrazeptiva werden durch epidemiologische Studien gestützt, in denen weitgehend orale Kontrazeptiva-Formulierungen verwendet wurden, die Dosen von mehr als 0,035 mg Ethinylestradiol oder 0,05 mg Mestranol enthielten.
Auswirkungen auf die Menstruation:
Erhöhte Regelmäßigkeit des Menstruationszyklus. Verringerter Blutverlust und verringertes Auftreten von Eisenmangelanämie. Verringertes Auftreten von Dysmenorrhoe
Wirkungen im Zusammenhang mit der Ovulationshemmung:
Verringerte Inzidenz von funktionellen Ovarialzysten. Verringerte Inzidenz von Eileiterschwangerschaften
Wirkungen bei Langzeitanwendung:
Verringerte Inzidenz von Fibroadenomen und fibrozystischen Erkrankungen der Brust Verringerte Inzidenz von akuten entzündlichen Erkrankungen des Beckens Verringerte Inzidenz von Endometriumkarzinom Verringerte Inzidenz von Eierstockkrebs
KONTRAINDIKATIONEN
Kombinierte orale Kontrazeptiva sollten bei Frauen mit einer der folgenden Erkrankungen nicht angewendet werden:
Thrombophlebitis oder thromboembolische Erkrankungen Tiefe Venenthrombophlebitis oder thromboembolische Erkrankungen in der Anamnese Zerebrale Gefäß- oder Koronararterienerkrankung (aktuell oder in der Vorgeschichte) Thrombogene Valvulopathien Thrombogene Rhythmusstörungen Größere Operationen mit längerer Ruhigstellung Diabetes mit vaskulärer Beteiligung Kopfschmerzen mit fokalen neurologischen Symptomen Unkontrollierter Bluthochdruck Bekannt oder Verdacht auf Brustkrebs oder Brustkrebs in der Vorgeschichte Endometriumkarzinom oder andere bekannte oder vermutete Östrogen-abhängige Neoplasien. Nicht diagnostizierte abnorme Blutungen im Genitalbereich da sich die Leberfunktion nicht wieder normalisiert hat Bekannte oder vermutete Schwangerschaft Überempfindlichkeit gegen einen der Bestandteile von Lo/Ovral
KLINISCHE PHARMAKOLOGIE
Wirkungsweise
Kombinierte orale Kontrazeptiva wirken durch Unterdrückung von Gonadotropinen. Obwohl der primäre Mechanismus dieser Wirkung die Hemmung des Eisprungs ist, umfassen andere Veränderungen Veränderungen des Zervixschleims (die den Eintritt der Spermien in die Gebärmutter erschweren) und des Endometriums (die die Wahrscheinlichkeit einer Einnistung verringern).
INFORMATIONEN ZUM PATIENTEN
Dieses Produkt soll (wie alle oralen Kontrazeptiva) eine Schwangerschaft verhindern. Orale Kontrazeptiva schützen nicht vor der Übertragung von HIV (AIDS) und anderen sexuell übertragbaren Krankheiten (STDs) wie Chlamydien, Herpes genitalis, Genitalwarzen, Tripper, Hepatitis B und Syphilis.
Orale Kontrazeptiva, auch bekannt als „Antibabypille“ oder „die Pille“, werden eingenommen, um eine Schwangerschaft zu verhindern, und haben bei richtiger Einnahme eine Versagensrate von etwa 1 % pro Jahr, wenn sie ohne Einnahme einer Pille eingenommen werden. Die durchschnittliche Misserfolgsrate liegt bei etwa 5 % pro Jahr, wenn Frauen eingeschlossen werden, die die Pille versäumen. Für die meisten Frauen sind orale Kontrazeptiva auch frei von schwerwiegenden oder unangenehmen Nebenwirkungen. Das Vergessen der Pilleneinnahme erhöht jedoch die Chancen auf eine Schwangerschaft erheblich.
Für die Mehrheit der Frauen können orale Kontrazeptiva sicher eingenommen werden. Aber es gibt einige Frauen, die einem hohen Risiko ausgesetzt sind, bestimmte schwere Krankheiten zu entwickeln, die lebensbedrohlich sein können oder eine vorübergehende oder dauerhafte Behinderung oder den Tod verursachen können. Die mit der Einnahme von oralen Kontrazeptiva verbundenen Risiken nehmen erheblich zu, wenn Sie:
Sie sollten die Pille nicht einnehmen, wenn Sie vermuten, schwanger zu sein oder unerklärliche Blutungen aus der Scheide haben.
Das Rauchen von Zigaretten erhöht das Risiko schwerwiegender unerwünschter Wirkungen auf das Herz und die Blutgefäße durch die Anwendung oraler Kontrazeptiva. Dieses Risiko steigt mit dem Alter und der Menge des Rauchens (15 oder mehr Zigaretten pro Tag wurden mit einem signifikant erhöhten Risiko in Verbindung gebracht) und ist bei Frauen über 35 Jahren ziemlich ausgeprägt. Frauen, die orale Kontrazeptiva anwenden, sollten nicht rauchen.
Die meisten Nebenwirkungen der Pille sind nicht schwerwiegend. Die häufigsten Nebenwirkungen sind Übelkeit, Erbrechen, Blutungen zwischen den Monatsblutungen, Gewichtszunahme, Brustspannen und Schwierigkeiten beim Tragen von Kontaktlinsen. Diese Nebenwirkungen, insbesondere Übelkeit und Erbrechen, können innerhalb der ersten drei Monate der Anwendung abklingen.
Die schwerwiegenden Nebenwirkungen der Pille treten sehr selten auf, insbesondere wenn Sie bei guter Gesundheit sind und nicht rauchen. Sie sollten jedoch wissen, dass die folgenden Erkrankungen mit der Pille in Verbindung gebracht oder durch sie verschlimmert wurden:
Die mit diesen schwerwiegenden Nebenwirkungen verbundenen Symptome werden in der ausführlichen Packungsbeilage besprochen, die Sie zusammen mit Ihren Pillen erhalten. Informieren Sie Ihren Arzt, wenn Sie während der Einnahme der Pille ungewöhnliche körperliche Störungen bemerken. Darüber hinaus können Medikamente wie Rifampin sowie einige Antikonvulsiva und einige Antibiotika, pflanzliche Präparate mit Johanniskraut (Hypericum perforatum) und HIV/AIDS-Medikamente die Wirksamkeit oraler Kontrazeptiva verringern.
Verschiedene Studien geben widersprüchliche Berichte über die Beziehung zwischen Brustkrebs und der Einnahme oraler Kontrazeptiva.
Die Anwendung oraler Kontrazeptiva kann Ihre Wahrscheinlichkeit, dass Brustkrebs diagnostiziert wird, leicht erhöhen, insbesondere wenn Sie in einem jüngeren Alter mit der Anwendung hormoneller Kontrazeptiva begonnen haben.
Nachdem Sie aufhören, hormonelle Verhütungsmittel zu verwenden, beginnt die Wahrscheinlichkeit, dass Brustkrebs diagnostiziert wird, zu sinken und verschwindet 10 Jahre nach Absetzen der Pille. Ob dieses leicht erhöhte Brustkrebsrisiko durch die Pille verursacht wird, ist nicht bekannt. Möglicherweise wurden Frauen, die die Pille einnahmen, häufiger untersucht, sodass Brustkrebs eher erkannt wurde.
Sie sollten sich regelmäßig von einem Arzt untersuchen lassen und monatlich Ihre eigenen Brüste untersuchen. Informieren Sie Ihren Arzt oder Ihre Ärztin, wenn in Ihrer Familie Brustkrebs aufgetreten ist oder wenn Sie Brustknoten oder eine auffällige Mammographie hatten. Frauen, die Brustkrebs haben oder hatten, sollten keine oralen Kontrazeptiva anwenden, da Brustkrebs normalerweise ein hormonempfindlicher Tumor ist.
Einige Studien haben eine erhöhte Inzidenz von Gebärmutterhalskrebs bei Frauen festgestellt, die orale Kontrazeptiva anwenden. Dieser Befund kann jedoch mit anderen Faktoren als der Anwendung oraler Kontrazeptiva zusammenhängen. Es gibt keine ausreichenden Beweise, um die Möglichkeit auszuschließen, dass die Pille solche Krebsarten verursachen kann.
Die Einnahme der Kombinationspille bietet einige wichtige nichtempfängnisverhütende gesundheitliche Vorteile. Dazu gehören weniger schmerzhafte Menstruation, weniger Menstruationsblutverlust und Anämie, weniger Beckeninfektionen und weniger Krebserkrankungen der Eierstöcke und der Gebärmutterschleimhaut.
Besprechen Sie unbedingt alle Beschwerden, die Sie möglicherweise haben, mit Ihrem Arzt. Ihr medizinisches Fachpersonal wird vor der Verschreibung von oralen Kontrazeptiva eine Kranken- und Familienanamnese erheben und Sie untersuchen. Die körperliche Untersuchung kann auf einen anderen Zeitpunkt verschoben werden, wenn Sie dies wünschen und die medizinische Fachkraft der Ansicht ist, dass es angemessen ist, sie zu verschieben. Sie sollten während der Einnahme von oralen Kontrazeptiva mindestens einmal jährlich erneut untersucht werden. Die ausführliche Packungsbeilage enthält weitere Informationen, die Sie lesen und mit Ihrem Arzt besprechen sollten.
Dieses Produkt soll (wie alle oralen Kontrazeptiva) eine Schwangerschaft verhindern. Es schützt nicht vor der Übertragung von HIV (AIDS) und anderen sexuell übertragbaren Krankheiten wie Chlamydien, Herpes genitalis, Genitalwarzen, Tripper, Hepatitis B und Syphilis.
DETAILLIERTE PATIENTENKENNZEICHNUNG
Dieses Produkt soll (wie alle oralen Kontrazeptiva) eine Schwangerschaft verhindern. Orale Kontrazeptiva schützen nicht vor der Übertragung von HIV (AIDS) und anderen sexuell übertragbaren Krankheiten (STDs) wie Chlamydien, Herpes genitalis, Genitalwarzen, Tripper, Hepatitis B und Syphilis.
EINLEITUNG
Jede Frau, die erwägt, orale Kontrazeptiva (die „Antibabypille“ oder „die Pille“) zu verwenden, sollte die Vorteile und Risiken dieser Form der Empfängnisverhütung verstehen. Diese Packungsbeilage gibt Ihnen viele der Informationen, die Sie benötigen, um diese Entscheidung zu treffen, und hilft Ihnen auch dabei, festzustellen, ob bei Ihnen das Risiko besteht, eine der schwerwiegenden Nebenwirkungen der Pille zu entwickeln. Es wird Ihnen sagen, wie Sie die Pille richtig einnehmen, damit sie so effektiv wie möglich ist. Diese Packungsbeilage ist jedoch kein Ersatz für ein sorgfältiges Gespräch zwischen Ihnen und Ihrem Arzt. Sie sollten die Informationen in dieser Packungsbeilage mit ihm oder ihr besprechen, sowohl wenn Sie mit der Einnahme der Pille beginnen, als auch während Ihrer erneuten Besuche. Befolgen Sie auch während der Einnahme der Pille den Rat Ihres Arztes bezüglich regelmäßiger Kontrolluntersuchungen.
WIRKSAMKEIT VON ORALEN VERHÜTUNGSMITTELN
Orale Kontrazeptiva oder „Antibabypillen“ oder „die Pille“ werden verwendet, um eine Schwangerschaft zu verhindern, und sind wirksamer als die meisten anderen nicht-chirurgischen Methoden der Empfängnisverhütung. Wenn sie richtig eingenommen werden, ohne eine Tablette auszulassen, liegt die Wahrscheinlichkeit, schwanger zu werden, bei etwa 1 % pro Jahr. Die durchschnittlichen Misserfolgsraten liegen bei etwa 5 % pro Jahr, wenn Frauen, die die Pille versäumen, eingeschlossen sind. Die Chance, schwanger zu werden, steigt mit jeder vergessenen Pille während des Menstruationszyklus.
Im Vergleich dazu sind die durchschnittlichen Misserfolgsraten für andere Methoden der Empfängnisverhütung im ersten Jahr der Anwendung wie folgt:
WER SOLLTE KEINE ORALE VERHÜTUNGSMITTEL EINNEHMEN
Das Rauchen von Zigaretten erhöht das Risiko schwerwiegender unerwünschter Wirkungen auf das Herz und die Blutgefäße durch die Anwendung oraler Kontrazeptiva. Dieses Risiko steigt mit dem Alter und der Menge des Rauchens (15 oder mehr Zigaretten pro Tag wurden mit einem signifikant erhöhten Risiko in Verbindung gebracht) und ist bei Frauen über 35 Jahren ziemlich ausgeprägt. Frauen, die orale Kontrazeptiva anwenden, sollten nicht rauchen.
Manche Frauen sollten die Pille nicht nehmen. Sie sollten die Pille nicht einnehmen, wenn Sie eine der folgenden Bedingungen haben:
Informieren Sie Ihren Arzt, wenn Sie an einer dieser Erkrankungen leiden. Ihr Arzt kann Ihnen eine andere Methode der Empfängnisverhütung empfehlen.
WEITERE ÜBERLEGUNGEN VOR DER EINNAHME VON ORALEN VERHÜTUNGSMITTELN
Informieren Sie Ihren Arzt, wenn Sie oder ein Familienmitglied jemals Folgendes hatten:
Frauen mit einer dieser Erkrankungen sollten häufig von ihrem Arzt untersucht werden, wenn sie sich für die Anwendung oraler Kontrazeptiva entscheiden. Informieren Sie auch unbedingt Ihren Arzt, wenn Sie rauchen oder Medikamente einnehmen.
RISIKEN DER EINNAHME VON ORALEN VERHÜTUNGSMITTELN
1. Risiko der Bildung von Blutgerinnseln
Blutgerinnsel und Verstopfung von Blutgefäßen sind die schwerwiegendsten Nebenwirkungen der Einnahme oraler Kontrazeptiva und können zum Tod oder zu schweren Behinderungen führen. Insbesondere ein Gerinnsel in den Beinen kann eine Thrombophlebitis verursachen, und ein Gerinnsel, das in die Lunge gelangt, kann eine plötzliche Verstopfung des Blutgefäßes zur Lunge verursachen. Selten treten Blutgerinnsel in den Blutgefäßen des Auges auf und können Blindheit, Doppeltsehen oder Sehstörungen verursachen.
Anwender von KOK haben im Vergleich zu Nichtanwendern ein höheres Risiko, Blutgerinnsel zu entwickeln. Dieses Risiko ist im ersten Jahr der KOK-Anwendung am höchsten.
Wenn Sie orale Kontrazeptiva einnehmen und eine elektive Operation benötigen, wegen einer längeren Krankheit oder Verletzung im Bett bleiben müssen oder vor kurzem ein Baby entbunden haben, besteht möglicherweise das Risiko, dass Sie Blutgerinnsel entwickeln. Sie sollten Ihren Arzt konsultieren, um orale Kontrazeptiva drei bis vier Wochen vor der Operation abzusetzen und zwei Wochen nach der Operation oder während der Bettruhe keine oralen Kontrazeptiva einzunehmen. Sie sollten auch kurz nach der Geburt eines Kindes oder einem Schwangerschaftsabbruch in der Mitte des Trimesters keine oralen Kontrazeptiva einnehmen. Es ist ratsam, mindestens vier Wochen nach der Entbindung zu warten, wenn Sie nicht stillen. Wenn Sie stillen, sollten Sie mit der Einnahme der Pille warten, bis Sie Ihr Kind abgestillt haben. (Siehe auch den Abschnitt zum Stillen in ALLGEMEINE VORSICHTSMASSNAHMEN. )
2. Herzinfarkte und Schlaganfälle
Orale Kontrazeptiva können die Neigung zur Entwicklung von Schlaganfällen (Verstopfung oder Ruptur von Blutgefäßen im Gehirn) und Angina pectoris und Herzinfarkten (Verstopfung von Blutgefäßen im Herzen) erhöhen. Jeder dieser Zustände kann zum Tod oder zu einer schweren Behinderung führen.
Rauchen erhöht die Wahrscheinlichkeit, Herzinfarkte und Schlaganfälle zu erleiden, erheblich. Darüber hinaus erhöhen das Rauchen und die Einnahme oraler Kontrazeptiva die Wahrscheinlichkeit, an einer Herzkrankheit zu erkranken und daran zu sterben, erheblich.

Frauen mit Migräne (insbesondere Migräne/Kopfschmerzen mit neurologischen Symptomen), die orale Kontrazeptiva einnehmen, können ebenfalls einem höheren Schlaganfallrisiko ausgesetzt sein.
3. Erkrankung der Gallenblase
Anwenderinnen oraler Kontrazeptiva haben wahrscheinlich ein größeres Risiko als Nichtanwenderinnen einer Gallenblasenerkrankung. Dieses Risiko kann mit Pillen zusammenhängen, die hohe Östrogendosen enthalten. Orale Kontrazeptiva können eine bestehende Erkrankung der Gallenblase verschlimmern oder die Entwicklung einer Erkrankung der Gallenblase bei Frauen beschleunigen, die zuvor keine Symptome hatten.
4. Lebertumoren
In seltenen Fällen können orale Kontrazeptiva gutartige, aber gefährliche Lebertumore verursachen. Diese gutartigen Lebertumoren können platzen und tödliche innere Blutungen verursachen. Darüber hinaus wurde in zwei Studien ein möglicher, aber nicht eindeutiger Zusammenhang zwischen der Pille und Leberkrebs festgestellt, in dem festgestellt wurde, dass einige Frauen, die an diesen sehr seltenen Krebsarten erkrankten, über längere Zeit orale Kontrazeptiva einnahmen. Leberkrebs ist jedoch äußerst selten. Die Chance, durch die Einnahme der Pille an Leberkrebs zu erkranken, ist somit noch geringer.
5. Krebs der Fortpflanzungsorgane und der Brust
Verschiedene Studien geben widersprüchliche Berichte über die Beziehung zwischen Brustkrebs und der Einnahme oraler Kontrazeptiva.
Die Anwendung oraler Kontrazeptiva kann Ihre Wahrscheinlichkeit, dass Brustkrebs diagnostiziert wird, leicht erhöhen, insbesondere wenn Sie in einem jüngeren Alter mit der Anwendung hormoneller Kontrazeptiva begonnen haben.
Nachdem Sie aufhören, hormonelle Verhütungsmittel zu verwenden, beginnt die Wahrscheinlichkeit, dass Brustkrebs diagnostiziert wird, zu sinken und verschwindet 10 Jahre nach Absetzen der Pille. Ob dieses leicht erhöhte Brustkrebsrisiko durch die Pille verursacht wird, ist nicht bekannt. Möglicherweise wurden Frauen, die die Pille einnahmen, häufiger untersucht, sodass Brustkrebs eher erkannt wurde.
Sie sollten sich regelmäßig von einem Arzt untersuchen lassen und monatlich Ihre eigenen Brüste untersuchen. Informieren Sie Ihren Arzt oder Ihre Ärztin, wenn in Ihrer Familie Brustkrebs aufgetreten ist oder wenn Sie Brustknoten oder eine auffällige Mammographie hatten. Frauen, die Brustkrebs haben oder hatten, sollten keine oralen Kontrazeptiva anwenden, da Brustkrebs normalerweise ein hormonempfindlicher Tumor ist.
Einige Studien haben eine erhöhte Inzidenz von Gebärmutterhalskrebs bei Frauen festgestellt, die orale Kontrazeptiva anwenden. Dieser Befund kann jedoch mit anderen Faktoren als der Anwendung oraler Kontrazeptiva zusammenhängen. Es gibt keine ausreichenden Beweise, um die Möglichkeit auszuschließen, dass die Pille solche Krebsarten verursachen kann.
6. Fettstoffwechsel und Entzündung der Bauchspeicheldrüse
Bei Patienten mit anormalen Lipidspiegeln liegen Berichte über einen signifikanten Anstieg der Plasmatriglyceride während einer Östrogentherapie vor. Dies hat in einigen Fällen zu einer Entzündung der Bauchspeicheldrüse geführt.
GESCHÄTZTES RISIKO DES TODES DURCH EINE VERHÜTUNGSMETHODE ODER SCHWANGERSCHAFT
Alle Methoden der Empfängnisverhütung und Schwangerschaft sind mit dem Risiko verbunden, bestimmte Krankheiten zu entwickeln, die zu einer Behinderung oder zum Tod führen können. Eine Schätzung der Zahl der Todesfälle im Zusammenhang mit verschiedenen Methoden der Empfängnisverhütung und Schwangerschaft wurde berechnet und ist in der folgenden Tabelle dargestellt.
JÄHRLICHE ANZAHL GEBURTSBEDINGTER ODER METHODENBEZOGENER TODESFÄLLE IM ZUSAMMENHANG MIT DER KONTROLLE DER FRUCHTBARKEIT PRO 100.000 UNSTERILEN FRAUEN, NACH METHODE DER FRUCHTBARKEITSKONTROLLE UND NACH ALTER
In der obigen Tabelle ist das Sterberisiko durch jede Verhütungsmethode geringer als das Geburtsrisiko, mit Ausnahme von Anwenderinnen oraler Kontrazeptiva über 35, die rauchen, und von Pillenanwenderinnen über 40, selbst wenn sie nicht rauchen . Aus der Tabelle ist ersichtlich, dass für Frauen im Alter von 15 bis 39 Jahren das Todesrisiko bei einer Schwangerschaft am höchsten war (7 bis 26 Todesfälle pro 100.000 Frauen, je nach Alter). Unter den Pillenbenutzerinnen, die nicht rauchen, war das Sterberisiko für jede Altersgruppe immer niedriger als das mit einer Schwangerschaft verbundene, mit Ausnahme der Frauen über 40, bei denen das Risiko auf 32 Todesfälle pro 100.000 Frauen ansteigt, verglichen mit 28 assoziierten mit Schwangerschaft in diesem Alter. Bei rauchenden Pille-Anwendern über 35 Jahren übersteigt die geschätzte Zahl der Todesfälle jedoch die bei anderen Methoden der Empfängnisverhütung. Wenn eine Frau über 40 Jahre alt ist und raucht, ist ihr geschätztes Sterberisiko viermal höher (117/100.000 Frauen) als das geschätzte Risiko einer Schwangerschaft (28/100.000 Frauen) in dieser Altersgruppe.
Der Vorschlag, dass Frauen über 40, die nicht rauchen, keine oralen Kontrazeptiva einnehmen sollten, basiert auf Informationen aus älteren hochdosierten Pillen. Ein beratender Ausschuss der FDA diskutierte dieses Problem 1989 und empfahl, dass die Vorteile der Einnahme oraler Kontrazeptiva durch gesunde, nicht rauchende Frauen über 40 die möglichen Risiken überwiegen sollten. Ältere Frauen sollten wie alle Frauen, die orale Kontrazeptiva einnehmen, ein orales Kontrazeptivum einnehmen, das die geringste Menge an Östrogen und Gestagen enthält, die mit den individuellen Bedürfnissen der Patientin vereinbar ist.
WARNSIGNALE
Wenn eine dieser Nebenwirkungen während der Einnahme oraler Kontrazeptiva auftritt, wenden Sie sich sofort an Ihren Arzt:
NEBENWIRKUNGEN VON ORALEN VERHÜTUNGSMITTELN
1. Unregelmäßige vaginale Blutungen
Unregelmäßige vaginale Blutungen oder Schmierblutungen können während der Einnahme der Pillen auftreten. Unregelmäßige Blutungen können von leichten Flecken zwischen den Menstruationsperioden bis hin zu Durchbruchblutungen reichen, die einer regelmäßigen Periode ähnlich sind. Unregelmäßige Blutungen treten am häufigsten in den ersten Monaten der Einnahme von oralen Kontrazeptiva auf, können aber auch nach längerer Einnahme der Pille auftreten. Solche Blutungen können vorübergehend sein und weisen normalerweise nicht auf ernsthafte Probleme hin. Es ist wichtig, dass Sie Ihre Pillen weiterhin planmäßig einnehmen. Wenn die Blutung in mehr als einem Zyklus auftritt oder länger als ein paar Tage anhält, sprechen Sie mit Ihrem Arzt.
2. Kontaktlinsen
Wenn Sie Kontaktlinsen tragen und eine Sehveränderung bemerken oder Ihre Linsen nicht mehr tragen können, wenden Sie sich an Ihren Arzt.
3. Flüssigkeitsretention
Orale Kontrazeptiva können Ödeme (Flüssigkeitsansammlungen) mit Schwellungen an den Fingern oder Knöcheln verursachen und Ihren Blutdruck erhöhen. Wenden Sie sich bei Flüssigkeitsansammlungen an Ihren Arzt.
4. Melasma
Eine fleckige Verdunkelung der Haut ist möglich, insbesondere im Gesicht.
5. Andere Nebenwirkungen
Andere Nebenwirkungen können Übelkeit, Brustspannen, Appetitlosigkeit, Kopfschmerzen, Nervosität, Depression, Schwindel, Haarausfall, Hautausschlag, Vaginalinfektionen, Entzündungen der Bauchspeicheldrüse und allergische Reaktionen sein.
Wenn eine dieser Nebenwirkungen Sie stört, wenden Sie sich an Ihren Arzt.
ALLGEMEINE VORSICHTSMASSNAHMEN
1. Ausbleiben der Periode und Einnahme von oralen Kontrazeptiva vor oder während der Frühschwangerschaft
Es kann vorkommen, dass Sie nach Abschluss einer Pillenkur keine regelmäßige Menstruation haben. Wenn Sie Ihre Pillen regelmäßig eingenommen haben und eine Monatsblutung ausbleibt, fahren Sie mit der Einnahme Ihrer Pillen für den nächsten Zyklus fort, aber informieren Sie unbedingt Ihren Arzt. Wenn Sie die Pillen nicht wie verordnet täglich eingenommen haben und eine Monatsblutung ausblieb oder wenn Sie zwei aufeinanderfolgende Monatsblutungen ausblieben, könnten Sie schwanger sein. Wenden Sie sich sofort an Ihren Arzt, um festzustellen, ob Sie schwanger sind. Beenden Sie die Einnahme von oralen Kontrazeptiva, wenn eine Schwangerschaft bestätigt wird.
Es gibt keine schlüssigen Beweise dafür, dass die Anwendung oraler Kontrazeptiva mit einer Zunahme von Geburtsfehlern verbunden ist, wenn sie versehentlich während der frühen Schwangerschaft eingenommen werden. Zuvor hatten einige Studien berichtet, dass orale Kontrazeptiva mit Geburtsfehlern in Verbindung gebracht werden könnten, aber diese Ergebnisse wurden in neueren Studien nicht bestätigt. Dennoch sollten orale Kontrazeptiva während der Schwangerschaft nicht angewendet werden. Sie sollten sich mit Ihrem Arzt über die Risiken von Medikamenten, die während der Schwangerschaft eingenommen werden, für Ihr ungeborenes Kind erkundigen.
2. Während des Stillens
Wenn Sie stillen, konsultieren Sie Ihren Arzt, bevor Sie mit der Einnahme oraler Kontrazeptiva beginnen. Ein Teil des Arzneimittels wird mit der Milch an das Kind weitergegeben. Es wurden einige Nebenwirkungen beim Kind berichtet, darunter Gelbfärbung der Haut (Gelbsucht) und Brustvergrößerung. Darüber hinaus können orale Kontrazeptiva die Menge und Qualität Ihrer Milch verringern. Verwenden Sie nach Möglichkeit keine oralen Kontrazeptiva während der Stillzeit. Sie sollten eine andere Verhütungsmethode anwenden, da das Stillen nur einen Teilschutz vor einer Schwangerschaft bietet und dieser Teilschutz bei längerem Stillen deutlich abnimmt. Sie sollten erwägen, mit oralen Kontrazeptiva erst zu beginnen, nachdem Sie Ihr Kind vollständig abgestillt haben.
3. Labortests
Wenn bei Ihnen Laboruntersuchungen geplant sind, teilen Sie Ihrem Arzt mit, dass Sie Antibabypillen einnehmen. Bestimmte Bluttests können durch Antibabypillen beeinflusst werden.
4. Arzneimittelwechselwirkungen
Bestimmte Arzneimittel können mit Antibabypillen interagieren, sodass sie ihre Wirksamkeit bei der Verhinderung einer Schwangerschaft verringern oder eine Zunahme von Durchbruchblutungen verursachen. Zu diesen Medikamenten gehören Rifampin, Medikamente gegen Epilepsie wie Barbiturate (z. B. Phenobarbital) und Phenytoin (Dilantin® ist eine Marke dieses Medikaments), Primidon (Mysoline®), Topiramat (Topamax®), Carbamazepin (Tegretol ist eine Marke dieses Medikaments). , Phenylbutazon (Butazolidin® ist eine Marke dieses Medikaments), einige Medikamente, die gegen HIV oder AIDS verwendet werden, wie Ritonavir (Norvir®), Modafinil (Provigil®), möglicherweise bestimmte Antibiotika (wie Ampicillin und andere Penicilline und Tetracycline) und pflanzliche Produkte, die enthalten Johanniskraut (Hypericum perforatum). Möglicherweise müssen Sie während eines Zyklus, in dem Sie Arzneimittel einnehmen, die die Wirksamkeit oraler Kontrazeptiva beeinträchtigen können, auch eine nichthormonelle Verhütungsmethode (wie Kondome und/oder Spermizid) anwenden.
Sie haben möglicherweise ein höheres Risiko für eine bestimmte Art von Leberfunktionsstörung, wenn Sie gleichzeitig Troleandomycin und orale Kontrazeptiva einnehmen.
Informieren Sie unbedingt Ihren Arzt, wenn Sie andere Medikamente einnehmen oder mit der Einnahme beginnen, einschließlich nicht verschreibungspflichtiger Produkte oder pflanzlicher Produkte, während Sie die Antibabypille einnehmen.
5. Sexuell übertragbare Krankheiten
Dieses Produkt soll (wie alle oralen Kontrazeptiva) eine Schwangerschaft verhindern. Es schützt nicht vor der Übertragung von HIV (AIDS) und anderen sexuell übertragbaren Krankheiten wie Chlamydien, Herpes genitalis, Genitalwarzen, Tripper, Hepatitis B und Syphilis.
WIE IST DIE PILLE EINZUNEHMEN?
WICHTIGE PUNKTE ZU BEACHTEN
BEVOR SIE MIT DER EINNAHME IHRER PILLEN BEGINNEN:
1. LESEN SIE UNBEDINGT DIESE ANWEISUNGEN:
Bevor Sie mit der Einnahme Ihrer Pillen beginnen.
Und immer wenn Sie nicht sicher sind, was Sie tun sollen.
2. DER RICHTIGE WEG ZUR EINNAHME DER PILLE IST, JEDEN TAG EINE PILLE ZUR GLEICHEN ZEIT EINZUNEHMEN.
Wenn Sie Pillen verpassen, könnten Sie schwanger werden. Dazu gehört auch das späte Starten des Pakets. Je mehr Pillen Sie vergessen, desto wahrscheinlicher ist es, dass Sie schwanger werden.
3. VIELE FRAUEN HABEN WÄHREND DER ERSTEN 1 BIS 3 TABLETTENPACKUNGEN SCHMUTZIGKEITEN ODER LEICHTE BLUTUNGEN ODER KÖNNEN MAGENÜBERGEHEN FÜHLEN.
Wenn Sie sich unwohl fühlen, brechen Sie die Einnahme der Pille nicht ab. Das Problem wird normalerweise verschwinden. Wenn es nicht verschwindet, wenden Sie sich an Ihren Arzt.
4. FEHLENDE TABLETTEN KÖNNEN AUCH SPOTTING ODER LEICHTE BLUTUNGEN VERURSACHEN, selbst wenn Sie diese vergessenen Pillen nachholen.
An den Tagen, an denen Sie 2 Pillen einnehmen, um vergessene Pillen nachzuholen, könnte Ihnen auch etwas übel werden.
5. FALLS SIE ERBRECHEN HABEN (innerhalb von 4 Stunden nach der Einnahme Ihrer Pille), sollten Sie die Anweisungen unter WAS TUN, WENN SIE DIE PILLE VERPASSEN befolgen. WENN SIE DURCHFALL HABEN ODER WENN SIE EINIGE ARZNEIMITTEL EINNEHMEN, einschließlich einiger Antibiotika, wirken Ihre Pillen möglicherweise nicht so gut. Verwenden Sie eine nichthormonelle Ersatzmethode (wie Kondome und/oder Spermizid), bis Sie Ihren Arzt konsultieren.
6. WENN SIE SCHWIERIGKEITEN HABEN, SICH AN DIE PILLE ZU GEDENKEN, sprechen Sie mit Ihrem Arzt darüber, wie Sie die Einnahme der Pille erleichtern oder eine andere Methode der Empfängnisverhütung anwenden können.
7. WENN SIE FRAGEN HABEN ODER SICH BEZÜGLICH DER INFORMATIONEN IN DIESER BROSCHÜRE NICHT SICHER SIND, wenden Sie sich an Ihren Arzt.
LO/OVRAL® UND LO/OVRAL®-28 (Norgestrel- und Ethinylestradiol-Tabletten)
BEVOR SIE MIT DER EINNAHME IHRER PILLEN BEGINNEN
1. ENTSCHEIDEN SIE, ZU WELCHER TAGESZEIT SIE IHRE PILLE EINNEHMEN MÖCHTEN.
Es ist wichtig, es jeden Tag ungefähr zur gleichen Zeit einzunehmen.
2. SCHAUEN SIE AUF IHRE PILLENPACKUNG, OB SIE 21 ODER 28 PILLEN ENTHÄLT:
Die Packung mit 21 Pillen enthält 21 "aktive" weiße Pillen (mit Hormonen), die 3 Wochen lang eingenommen werden können, gefolgt von 1 Woche ohne Pillen.
Die Packung mit 28 Pillen enthält 21 "aktive" weiße Pillen (mit Hormonen), die 3 Wochen lang eingenommen werden können, gefolgt von 1 Woche rosa Erinnerungspillen (ohne Hormone).
3. FINDEN SIE AUCH:
1) wo auf der Packung, um mit der Einnahme von Pillen zu beginnen, und
2) in welcher Reihenfolge die Pillen einzunehmen sind (folgen Sie den Pfeilen).
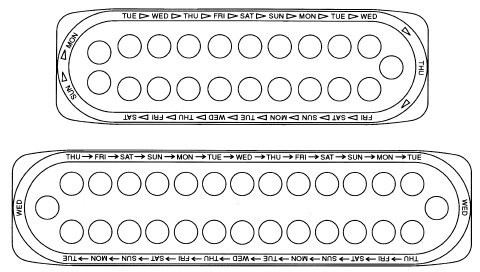
4. STELLEN SIE SICHER, DASS SIE JEDERZEIT BEREIT HABEN:
EINE ANDERE ART DER VERHINDERUNG (wie Kondome und/oder Spermizid), die Sie als Backup verwenden können, falls Sie die Pille verpassen.
EINE ZUSÄTZLICHE, VOLLSTÄNDIGE PILLENPACKUNG.
WANN MIT DER ERSTEN PILLENPACKUNG BEGINNEN
Bei der 21-Tage-Pillenpackung haben Sie zwei Möglichkeiten, an welchem Tag Sie mit der Einnahme Ihrer ersten Pillenpackung beginnen. (Sehen TAG 1 START oder SONNTAG START Anweisungen unten. ) Entscheiden Sie mit Ihrem Arzt, welcher Tag der beste für Sie ist. Die 28-Tage-Pillenpackung bietet nur Platz für einen SUNDAY START. Wählen Sie für jede Pillenpackung eine Tageszeit, die Sie sich leicht merken können.
TAG 1 START:
Diese Anweisungen gelten nur für die 21-Tage-Pillenpackung. Die 28-Tage-Pillenpackung nimmt keinen Platz ein TAG 1 START Dosierungsschema.
1. Nehmen Sie die erste „aktive“ weiße Pille der ersten Packung während der ersten 24 Stunden Ihrer Periode ein.
2. Sie brauchen keine nicht-hormonelle Verhütungsmethode als Ersatz, da Sie mit der Pille zu Beginn Ihrer Periode beginnen.
START SONNTAG:
Diese Anweisungen gelten entweder für die 21-Tage- oder die 28-Tage-Pillenpackung.
1. Nehmen Sie die erste „aktive“ weiße Pille der ersten Packung am Sonntag nach Beginn Ihrer Periode ein, auch wenn Sie noch bluten. Wenn Ihre Periode am Sonntag beginnt, beginnen Sie noch am selben Tag mit der Packung.
2. Verwenden Sie eine nicht-hormonelle Verhütungsmethode (wie Kondome und/oder Spermizid) als Backup-Methode, wenn Sie ab dem Sonntag, an dem Sie Ihre erste Packung beginnen, bis zum nächsten Sonntag (7 Tage) Geschlechtsverkehr haben.
WAS WÄHREND DES MONATS ZU TUN IST
1. NEHMEN SIE JEDEN TAG ZUR GLEICHEN ZEIT EINE PILLE EIN, BIS DIE PACKUNG LEER IST.
Lassen Sie die Pillen nicht aus, auch wenn Sie Schmierblutungen oder Blutungen zwischen den Monatsblutungen haben oder sich krank fühlen (Übelkeit).
Lassen Sie keine Pillen aus, auch wenn Sie nicht sehr oft Sex haben.
2. WENN SIE EINE PACKUNG FERTIGEN ODER IHRE PILLENMARKE WECHSELN:
21 Pillen: Warten Sie 7 Tage, um mit der nächsten Packung zu beginnen. Wahrscheinlich wirst du in dieser Woche deine Periode bekommen. Achten Sie darauf, dass zwischen 21-Tage-Packungen nicht mehr als 7 Tage vergehen.
28 Pillen: Beginnen Sie mit der nächsten Packung am Tag nach Ihrer letzten „Erinnerungspille“. Warten Sie keine Tage zwischen den Packungen.
WAS TUN, WENN SIE PILLEN VERPASSEN
Die Pille ist möglicherweise nicht so wirksam, wenn Sie weiße „aktive“ Pillen vermissen, und insbesondere, wenn Sie die ersten paar oder letzten paar weißen „aktiven“ Pillen in einer Packung verpassen.
Wenn du MISS 1 weiße "aktive" Pille:
1. Nehmen Sie es ein, sobald Sie sich daran erinnern. Nehmen Sie die nächste Pille zu Ihrer gewohnten Zeit ein. Das bedeutet, dass Sie 2 Pillen an einem Tag einnehmen können.
2. Sie KÖNNTEN SCHWANGER WERDEN, wenn Sie in den 7 Tagen nach dem Ausbleiben der Pillen Sex haben. Sie MÜSSEN für diese 7 Tage zusätzlich eine nichthormonelle Verhütungsmethode (wie Kondome und/oder Spermizid) anwenden.
Wenn du FRÄULEIN 2 weiße "aktive" Pillen hintereinander in WOCHE 1 ODER WOCHE 2 deiner Packung:
1. Nehmen Sie 2 Pillen an dem Tag, an dem Sie sich erinnern, und 2 Pillen am nächsten Tag ein.
2. Nehmen Sie dann 1 Tablette pro Tag, bis Sie die Packung aufgebraucht haben.
3. Sie KÖNNTEN SCHWANGER WERDEN, wenn Sie in den 7 Tagen nach dem Ausbleiben der Pillen Sex haben. Sie MÜSSEN für diese 7 Tage zusätzlich eine nichthormonelle Verhütungsmethode (wie Kondome und/oder Spermizid) anwenden.
Wenn du FRÄULEIN 2 weiße "aktive" Pillen hintereinander in DIE 3. WOCHE:
Das Tag 1 Vorspeise Anweisungen gelten nur für die 21-Tage-Pillenpackung. Die 28-Tage-Pillenpackung enthält kein DAY 1 START-Dosierungsschema. Das Sonntag Starter Die Anweisungen beziehen sich entweder auf die 21-Tage- oder die 28-Tage-Pillenpackung.
1. Wenn Sie ein Tag-1-Starter sind:
WERFEN Sie den Rest der Pillenpackung weg und beginnen Sie noch am selben Tag mit einer neuen Packung.
Wenn Sie ein Sonntagsstarter sind:
Nehmen Sie bis Sonntag täglich 1 Tablette ein.
WERFEN Sie am Sonntag den Rest der Packung WEG und beginnen Sie noch am selben Tag mit einer neuen Pillenpackung.
2. Möglicherweise haben Sie diesen Monat keine Periode, aber dies wird erwartet. Wenn Ihre Periode jedoch 2 Monate hintereinander ausbleibt, rufen Sie Ihren Arzt an, da Sie möglicherweise schwanger sind.
3. Sie KÖNNTEN SCHWANGER WERDEN, wenn Sie in den 7 Tagen nach dem Ausbleiben der Pillen Sex haben. Sie MÜSSEN für diese 7 Tage zusätzlich eine nichthormonelle Verhütungsmethode (wie Kondome und/oder Spermizid) anwenden.
Wenn Sie 3 ODER MEHR weiße "aktive" Pillen hintereinander VERPASSEN (während der ersten 3 Wochen):
Das Tag 1 Vorspeise Anweisungen gelten nur für die 21-Tage-Pillenpackung. Die 28-Tage-Pillenpackung nimmt keinen Platz ein TAG 1 START Dosierungsschema. Das Sonntag Starter Die Anweisungen beziehen sich entweder auf die 21-Tage- oder die 28-Tage-Pillenpackung.
1 Wenn Sie ein Tag-1-Starter sind:
WERFEN Sie den Rest der Pillenpackung weg und beginnen Sie noch am selben Tag mit einer neuen Packung.
Wenn Sie ein Sonntagsstarter sind:
Nehmen Sie bis Sonntag täglich 1 Tablette ein.
WERFEN Sie am Sonntag den Rest der Packung WEG und beginnen Sie noch am selben Tag mit einer neuen Pillenpackung.
2. Möglicherweise haben Sie diesen Monat keine Periode, aber dies wird erwartet. Wenn Ihre Periode jedoch 2 Monate hintereinander ausbleibt, rufen Sie Ihren Arzt an, da Sie möglicherweise schwanger sind.
3. Sie KÖNNTEN SCHWANGER WERDEN, wenn Sie in den 7 Tagen nach dem Ausbleiben der Pillen Sex haben. Sie MÜSSEN für diese 7 Tage zusätzlich eine nichthormonelle Verhütungsmethode (wie Kondome und/oder Spermizid) anwenden.
EINE ERINNERUNG FÜR DIE MIT 28-TAGE-PACKS
Wenn Sie eine der 7 rosa „Erinnerungspillen“ in Woche 4 vergessen:
WERFEN Sie die Pillen weg, die Sie vergessen haben.
Nehmen Sie jeden Tag 1 Pille ein, bis die Packung leer ist.
Sie benötigen keine nichthormonelle Verhütungsmethode als Ersatz, wenn Sie rechtzeitig mit der nächsten Packung beginnen.
ENDLICH, WENN SIE NOCH NICHT SICHER SIND, WAS SIE MIT DEN VERGESSENEN PILLEN TUN SOLLTEN
Verwenden Sie jedes Mal, wenn Sie Sex haben, eine BACK-UP-NINNORMONALE VERBINDUNGSMETHODE.
NEHMEN SIE JEDEN TAG EINE PILLE EIN, bis Sie Ihren Arzt erreichen können.
SCHWANGERSCHAFT DURCH PILLENVERsagen
Die Inzidenz eines Pillenversagens, das zu einer Schwangerschaft führt, beträgt etwa 1 %, wenn es jeden Tag wie verordnet eingenommen wird, aber die durchschnittliche Versagensrate beträgt etwa 5 %, einschließlich Frauen, die die Pille nicht immer genau wie verordnet einnehmen, ohne eine Pillen zu vergessen. Wenn Sie schwanger werden, ist das Risiko für den Fötus minimal, aber Sie sollten die Einnahme Ihrer Pillen abbrechen und die Schwangerschaft mit Ihrem Arzt besprechen.
SCHWANGERSCHAFT NACH DEM ABSETZEN DER PILLE
Nach Absetzen der oralen Kontrazeptiva kann es zu einer gewissen Verzögerung der Schwangerschaft kommen, insbesondere wenn Sie vor der Anwendung der oralen Kontrazeptiva unregelmäßige Menstruationszyklen hatten. Es kann ratsam sein, die Empfängnis zu verschieben, bis Sie Ihre Menstruation regelmäßig beginnen, nachdem Sie die Einnahme der Pille beendet haben und eine Schwangerschaft wünschen.
Es scheint keine Zunahme von Geburtsfehlern bei Neugeborenen zu geben, wenn die Schwangerschaft bald nach Absetzen der Pille eintritt.
Wenn Sie keine Schwangerschaft wünschen, sollten Sie unmittelbar nach dem Absetzen der oralen Antibabypille eine andere Verhütungsmethode anwenden.
ÜBERDOSIERUNG
Eine Überdosierung kann Übelkeit, Erbrechen und Müdigkeit/Schläfrigkeit verursachen. Abbruchblutung evtl
bei Weibchen vorkommen. Wenden Sie sich im Falle einer Überdosierung an Ihren Arzt oder Apotheker.
ANDERE INFORMATIONEN
Ihr medizinisches Fachpersonal wird vor der Verschreibung von oralen Kontrazeptiva eine Kranken- und Familienanamnese erheben und Sie untersuchen. Die körperliche Untersuchung kann auf einen anderen Zeitpunkt verschoben werden, wenn Sie dies wünschen und die medizinische Fachkraft der Ansicht ist, dass es angemessen ist, sie zu verschieben. Mindestens einmal im Jahr sollten Sie erneut untersucht werden. Informieren Sie auf jeden Fall Ihren Arzt, wenn eine der zuvor in dieser Packungsbeilage aufgeführten Erkrankungen in der Familienanamnese aufgetreten ist. Achten Sie darauf, alle Termine mit Ihrem Arzt einzuhalten, da dies eine Zeit ist, um festzustellen, ob es frühe Anzeichen von Nebenwirkungen der oralen Kontrazeptiva gibt.
Verwenden Sie das Medikament nicht für andere als die, für die es verschrieben wurde. Dieses Medikament wurde speziell für Sie verschrieben; Geben Sie es nicht an andere weiter, die möglicherweise Antibabypillen wünschen.
GESUNDHEIT VORTEILE VON ORALEN VERHÜTUNGSMITTELN
Zusätzlich zur Verhütung einer Schwangerschaft kann die Anwendung von oralen Kontrazeptiva bestimmte Vorteile bieten.
Sie sind:
Wenn Sie weitere Informationen über Antibabypillen wünschen, fragen Sie Ihren Arzt oder Apotheker. Sie haben eine eher technische Broschüre namens Professional Labeling, die Sie vielleicht lesen möchten.